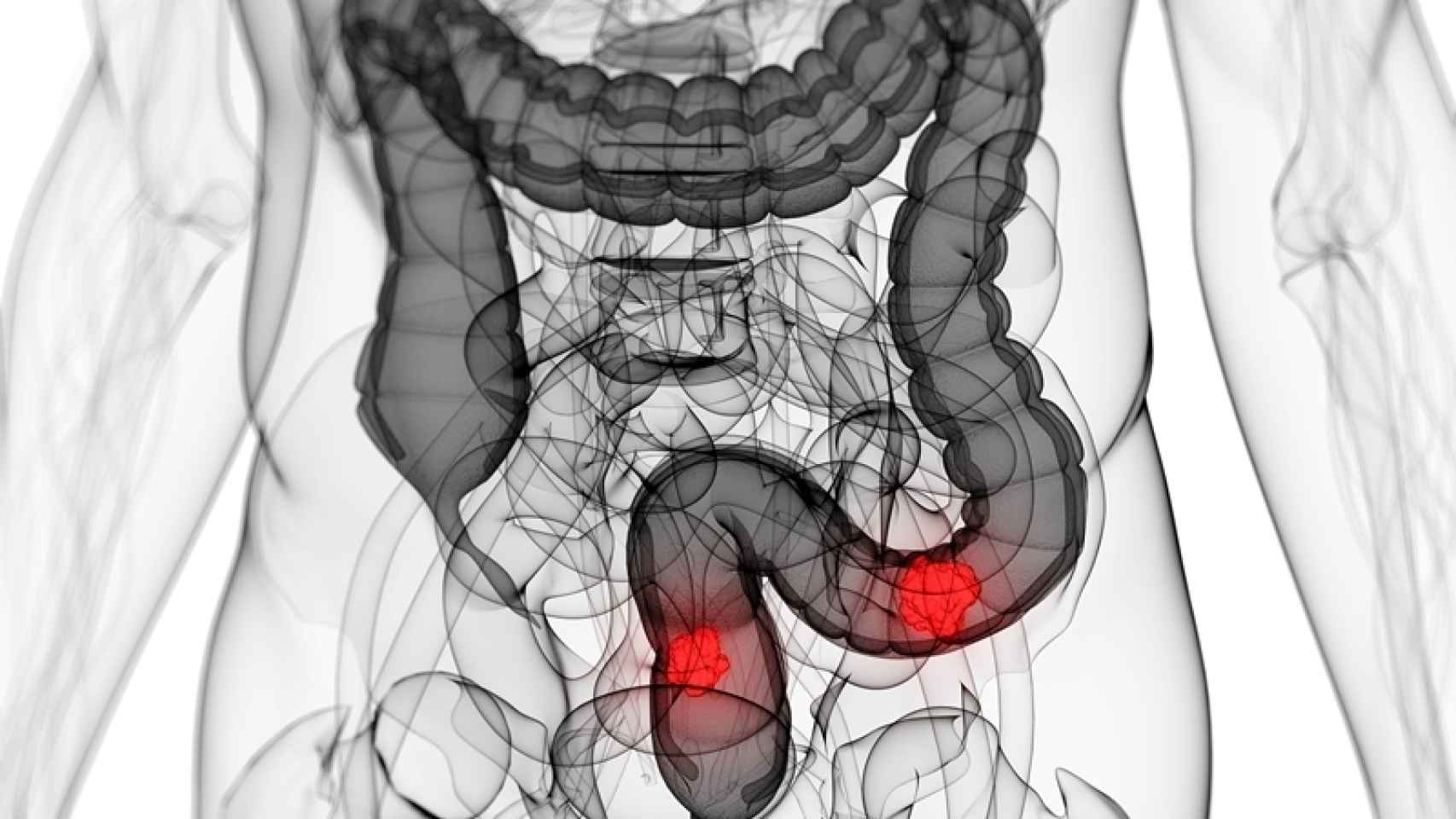
David es un chico de 19 años que acaba de comenzar sus estudios universitarios y está muy ilusionado por cumplir sus metas. Pero un día de mayo empezó a experimentar fiebre, fatiga y dolor abdominal. Al principio no le dio mucha importancia; “ya se me pasará”, se decía.
Las semanas fueron pasando y los síntomas empeoraban. El hecho de encontrar sangre en sus heces le causó mucho miedo. Tras varios análisis y una colonoscopia, el médico le diagnosticó la enfermedad de Crohn.
Hasta ese momento, David había vivido una vida normal, pero nunca le dio importancia a seguir una dieta variada y equilibrada. Además, tiempo antes de empezar con los problemas digestivos había experimentado varios cuadros de ansiedad y diarrea.
Más comunes en países occidentales
La enfermedad de Crohn pertenece, junto con la colitis ulcerosa, a un grupo de patologías que se conocen como enfermedades inflamatorias intestinales. Estas dolencias son diagnosticadas habitualmente en edades tempranas y sus síntomas incluyen fiebre, dolor abdominal y diarrea, con o sin presencia de sangre.
Las enfermedades inflamatorias intestinales son más comunes en países occidentales. En Europa, las padecen 725 personas por cada 100 000 habitantes, aunque el número de casos aumenta cada año en todo el mundo. En torno a 300 individuos de cada 100 000 sufren la enfermedad de Crohn, mientras que la colitis ulcerosa está diagnosticada en unos 400 por cada 100 000.
Ambas afecciones tienen síntomas similares, pero presentan algunas diferencias. Por ejemplo, mientras que la colitis ulcerosa se localiza únicamente en el intestino grueso y la inflamación es homogénea, la enfermedad de Crohn puede afectar a cualquier parte del tubo digestivo y presenta zonas sanas e inflamadas de forma discontinua.
El origen de las enfermedades inflamatorias
La causa de estas patologías no se conoce con exactitud, aunque se sabe que intervienen factores inmunológicos, genéticos y ambientales. En cuanto a los primeros, destaca la presencia de sustancias inflamatorias a nivel digestivo. Se trata de una inflamación promovida por las células inmunes del propio paciente.
También se ha observado que el riesgo aumenta cuando existen defectos en ciertos genes vinculados a la relación entre el sistema inmune y la flora intestinal, o con la capacidad de nuestras células para deshacerse de partes que ya no necesitan (autofagia). Sin embargo, estas anomalías genéticas no son decisivas a la hora de prever si alguien desarrollará una enfermedad inflamatoria intestinal.
Los determinantes ambientales son, pues, los únicos sobre los que podemos actuar. Un reciente estudio que hemos llevado a cabo en la Universidad de Castilla-La Mancha con personas españolas ha detectado los siguientes factores de riesgo: sufrir ansiedad, vivir en una ciudad, ingerir grandes cantidades de grasas y carbohidratos y llevar una dieta baja en fibra. Otras variables menos relevantes son la depresión y el consumo de tabaco y antibióticos.
Hábitos peligrosos
Pero ¿por qué incrementan estas conductas o circunstancias las papeletas de sufrir una enfermedad intestinal inflamatoria? Vayamos caso por caso.
En el capítulo nutricional, el consumo elevado de carbohidratos simples, por ejemplo, se ha relacionado con la función alterada de las células de Paneth, encargadas de regular las bacterias de la flora intestinal y su relación con el sistema inmune.
Tambien sabemos que la fibra, que escasea en la dieta occidental, desempeña un rol fundamental en la prevención de estas patologías. Se debe a que diversas bacterias de nuestra microbiota, como F. prausnitzii, pueden degradar la fibra soluble y producir ácidos grasos de cadena corta, sustancias que regulan el sistema inmune y tienen propiedades antiinflamatorias.
Adicionalmente, el consumo de fibra es beneficioso en pacientes afectados por la enfermedad de Crohn, ya que, en conjunción con otros tratamientos, contribuye a reducir los síntomas.
Por su parte, la ansiedad y la depresión no solo promueven la producción de sustancias inflamatorias, sino que además pueden alterar las funciones de las células inmunes. Ambos trastornos también se han asociado con la gravedad de los síntomas en pacientes ya diagnosticados de enfermedad de Crohn o colitis ulcerosa.
El tabaco, perjudicial en cualquier caso, es un factor ambivalente: mientras que empeora los síntomas de la enfermedad de Crohn, previene recaídas en los pacientes con colitis ulcerosa. Además, ciertos estudios han comprobado que fumar aumentaba el riesgo de sufrir la primera, pero no la segunda. Podría deberse a que el tabaco tiene la capacidad de alterar tanto el sistema inmune como la flora bacteriana.
Siguiendo con la microbiota intestinal, el consumo muy alto de antibióticos puede desestabilizar su equilibrio. Esto se conoce como disbiosis y podría estar relacionado con la aparición de nuevos casos de las enfermedades que nos ocupan.
Y, por último, las personas que viven en las ciudades consumen más grasas saturadas y azúcares, lo que contribuiría a aumentar el riesgo.
Debido al aumento de casos, conocer qué hábitos aumentan la probabilidad de padecer enfermedad de Crohn o colitis ulcerosa es importante para establecer políticas de prevención y promover estilos de vida saludables.
* Victor Serrano Fernández es estudiante de doctorado, Universidad de Castilla-La Mancha.
* José Alberto Laredo Aguilera es profesor titular de Universidad en la Facultad de Fisioterapia y Enfermería, Universidad de Castilla-La Mancha.
* Juan Manuel Carmona Torres es profesor titular de Universidad en la Universidad de Castilla-La Mancha, Universidad de Castilla-La Mancha.
** Este artículo se publicó originalmente en The Conversation.