No deberíamos estar viendo casos de difteria. Esta enfermedad infantil altamente mortal está cubierta por el paquete básico de vacunas y su propia presencia nos indica que se ha producido un colapso de los programas de vacunación.
En Myanmar, los rohinyá tienen un acceso muy limitado a la atención médica básica. Esta es la explicación por la que ahora, aquí, en Bangladés, estamos viendo casos de difteria entre los refugiados. En los últimos meses, más de 688.000 rohinyás han huido de Myanmar y ahora viven en campamentos enormes y superpoblados donde carecen de un acceso adecuado a refugio, agua, alimentos y atención médica. Estas circunstancias crean las condiciones para la propagación de enfermedades infecciosas.
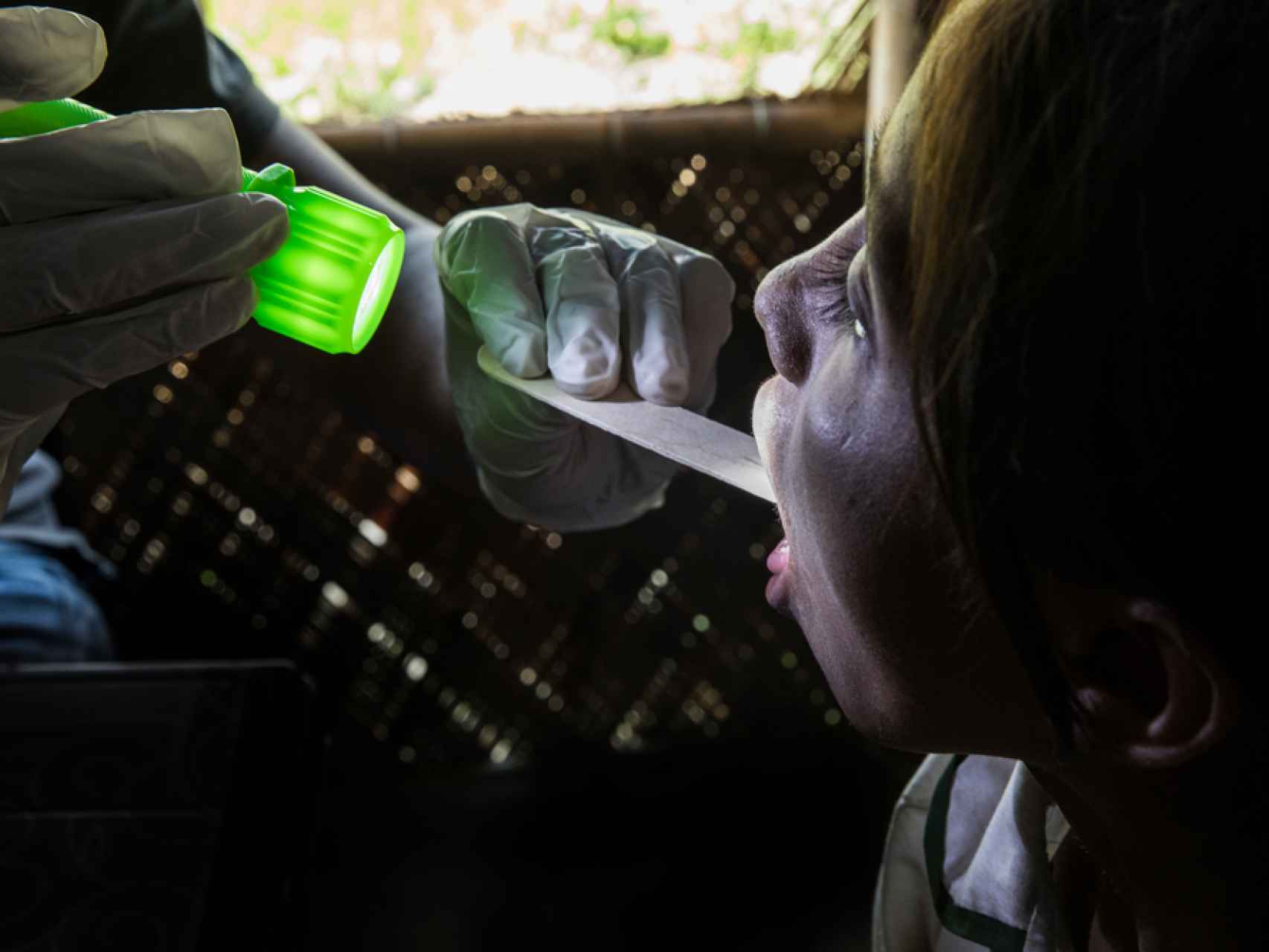
Llegué a Bangladés a finales de diciembre para trabajar en el centro de tratamiento de difteria que Médicos Sin Fronteras (MSF) abrió para aliviar la presión sobre otras clínicas. Resulta fundamental que los enfermos de difteria sean atendidos de forma separada; de lo contrario, el resto de pacientes del centro de salud correrían riesgo de contraer la enfermedad.
Cuando llegué, había un centenar pacientes en el área que albergaba a los enfermos que, sin estar en un estado crítico, requerían tratamiento con antibióticos para recuperarse.
En un entorno como este, con una enfermedad que afecta a muchos niños, los pacientes suelen acudir acompañados de un familiar. A veces, los padres también traían a otros niños que no estaban infectados ya que no tenían a nadie con quién dejar a su hijo. El contagio se puede evitar mediante antibióticos así que se los administrábamos a todas las personas que acudían al centro.
El plan era abrir en una semana una zona donde ingresar a los pacientes más graves que necesitan tratamiento adicional.
La mayoría de los pacientes con difteria sufren fiebre, dolor de garganta y dificultad para tragar. En algunas personas puede ser muy grave; hay pacientes en los que puede causar dificultades para respirar e inflamación de las amígdalas. La difteria forma una gruesa capa, una especie de membrana, en la garganta que, si se desprende, puede obstruir las vías respiratorias. La enfermedad también puede provocar hinchazón del cuello comprimiendo y llegando a bloquearlas. Esto es lo que, habitualmente, sucede a los niños y puede provocarles la muerte.
Tratamiento de pacientes rohinyás
Lo que convierte a la difteria en una infección grave es que produce una toxina, básicamente un veneno, que puede diseminarse por todo el cuerpo. Esto puede causar complicaciones que incluso pueden afectar al corazón haciéndolo latir demasiado lento, demasiado rápido, o incluso hacer que se detenga. La dolencia también puede provocar parálisis, incluidos los músculos necesarios para respirar, y como consecuencia ocasionar asfixia.
La segunda parte del tratamiento consiste en la administración de una antitoxina diftérica. Este tratamiento, creado a partir de suero equino, también puede presentar complicaciones. Debido a que los brotes de difteria son tan poco corrientes y que es una enfermedad prevenible mediante vacunación, ninguna compañía farmacéutica ha considerado que pueda haber demanda para desarrollar una toxina en laboratorio. Esta es la razón por la todavía tenemos que elaborar la antitoxina a la antigua usanza.
Sin embargo, los productos confeccionados a partir de suero de caballo tienen un alto grado de alérgenos para los seres humanos. Estos pueden provocar un colapso o un shock anafiláctico por lo que los pacientes que van a recibir el tratamiento requieren acceso a un atención de urgencia en el caso de que aparezcan complicaciones. En un país desarrollado proporcionaríamos este tipo de tratamiento en una unidad de cuidados intensivos. Sin embargo, aquí, en los campos de refugiados rohinyás, tenemos que conseguir que el procedimiento sea seguro en un hospital de campaña.
En primera línea de la lucha contra el brote
Cuando administramos el tratamiento, debemos observar detenidamente a los pacientes y controlar la velocidad a la que se administra. Las reacciones alérgicas pueden aparecer de repente por lo que se necesita un trabajador sanitario por cada paciente que haya recibido la antitoxina diftérica. Es esencial, por tanto, contar con suficiente personal y que este tenga una buena formación.
Bangladés no había visto casos de difteria desde hacía años. Por ello, resultaba clave que los trabajadores recibieran una buena capacitación para garantizar que trabajábamos de forma segura. Fue fantástico trabajar mano a mano con el personal bangladesí, un personal que, a causa del gran número de pacientes que requerían tratamiento, se situó en primera línea en la lucha contra el brote.
Es increíble ver recuperarse a los pacientes, especialmente a los niños, cuando reciben la antitoxina. Apenas unas horas antes muchos estaban sin energías y no respondían a estímulos. Recuerdo comprobar cómo, tras recibir el tratamiento, los niños mejoraban y se podían ir a casa, o al lugar que ahora consideran su hogar.
Atención médica del personal de Médicos Sin Fronteras
Pero cuando los pacientes salen del centro, somos conscientes que los estamos enviando de vuelta a un campo gravemente hacinado donde hay problemas de agua y saneamiento. Podemos haberlos curado de difteria, pero los estamos devolviendo a un lugar donde podrían estar expuestos a nueva epidemias. Ya ha habido un brote de sarampión, ¿Qué será el próximo?
La cuestión sigue siendo: ¿Qué les espera a esta gente? Existe una gran preocupación relativa a que si regresan a Rakhine podrían volver a estar en peligro y tendrían escasas asistencia y atención médica. La repatriación voluntaria segura y digna solo puede considerarse cuando las condiciones para los rohinyá en Rakhine mejoren.
En el momento del tratamiento sientes que estás marcando la diferencia para los pacientes a los que atiendes; sin embargo, cuando amplías el foco te das cuenta que la imagen, que el marco general, es mucho más grande.