Un sanitario realiza una prueba PCR a un paciente en el CAP Raval Nord de Barcelona. EFE
La España de los 224 rebrotes: las 7 claves para evitar el desastre hasta que llegue la vacuna
Los cálculos más optimistas no permiten pensar en una inmunización general por una vacuna contra el COVID-19 hasta el verano que viene.
23 julio, 2020 02:05Noticias relacionadas
En los últimos días las comunidades autónomas están notificando un número creciente de casos confirmados de SARS-CoV-2 en España. Ante el repunte en los contagios, cabe preguntarse si el retorno a lo peor de la pandemia es una posibilidad real.
El Ministerio de Sanidad ha recogido más de 260 000 casos confirmados y cerca de 28 500 fallecidos en España desde que comenzó la pandemia. Por supuesto, estas cifras son una infraestimación del número real y los casos no confirmados podrían multiplicarse por diez.
En España han sido hospitalizados más de 125 000 pacientes con COVID-19, cerca de la mitad de los casos confirmados. En la última semana han sido más de 200. Un 10% del total de hospitalizados requirieron ingreso en Cuidados Intensivos.
Tras la euforia de la desescalada por fases en las distintas comunidades autónomas, el número creciente de brotes (más de 200 en todo el país) ha despertado una gran inquietud. Hay miedo a un segundo confinamiento, como el que ya se ha promulgado en zonas de Aragón y Cataluña. Y habrá más en otros lugares.
Es más que probable que los brotes de coronavirus se sucedan y aumenten a lo largo de todo el verano. Son la consecuencia inevitable de los desplazamientos. Los test diagnósticos ahora están más fácilmente disponibles para confirmar o excluir cualquier caso sospechoso y, a continuación, proceder al aislamiento y examen de los contactos. Afortunadamente, muchos de los diagnósticos actuales se hacen en personas asintomáticas y más jóvenes.
¿Cómo reducir el daño de una segunda ola?
La experiencia vivida en la primera ola del tsunami de COVID-19 ha dejado una huella imborrable en cada uno de nosotros. Hemos aprendido mucho y tenemos que minimizar el daño de un nuevo confinamiento y de una segunda ola. Sin ser pesimista y aún en un buen escenario, es improbable que nos beneficiemos de una vacuna antes del verano próximo. Todo apunta a que tendremos brotes de COVID-19 para un año y tenemos que aprender a conjugar la salud y la economía con unas nuevas condiciones de vida.
Los daños del confinamiento prolongado son devastadores en la economía y, peor aún, en la personalidad. Los humanos somos sociales y precisamos la estimulación derivada del contacto con otros. Esto es fácilmente reconocible en los niños, en los que el aislamiento perjudica el desarrollo psicomotor y cognitivo; pero también en los ancianos, donde la ausencia de estimulación acelera el deterioro asociado a la edad.
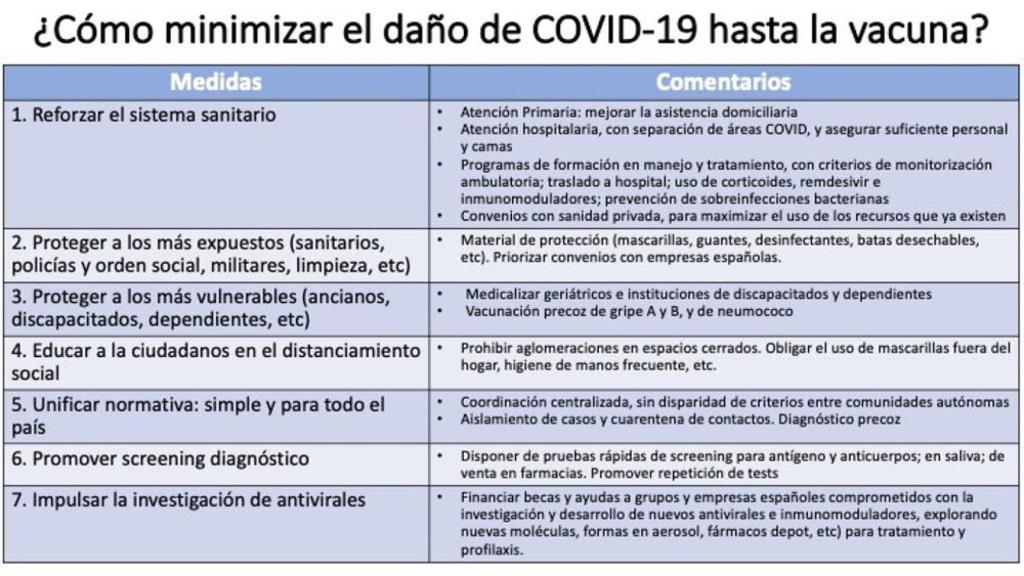
Se describen a continuación las medidas que podrían tomarse para hacer frente a la pandemia por SARS-CoV-2 hasta que dispongamos de una vacuna protectora.
Medidas frente al COVID
1. Reforzar el sistema sanitario
Hay que planificar que no coincidan las vacaciones del personal sanitario, evitando carencias frente a un recrudecimiento en agosto. La atención médica domiciliaria y la telemedicina deben ser potenciadas de modo especial, para evitar colapsos en los servicios de urgencia hospitalarios.
En la crisis de marzo y abril no se recurrió apenas a los servicios que podía prestar la sanidad privada, que pudo haber descongestionado la presión que hubo en muchos servicios públicos. Ante una crisis sin precedentes como COVID-19, el principio de subsidiaridad es la mejor estrategia para asegurar a los ciudadanos la mejor asistencia sanitaria. Se trata de realizar convenios de colaboración con hospitales y compañías diagnósticas privadas españolas, que permitan ampliar la utilización de lo que ya existe y funciona. Hay que utilizar todos los recursos ya disponibles en nuestro país, sin depender de otros.
Para descongestionar las urgencias y las camas de hospitales, hay que mejorar la atención domiciliaria por los equipos de Atención Primaria. Muchos pacientes con COVID-19 no requieren ingreso hospitalario y pueden beneficiarse del seguimiento en su hogar con controles telefónicos o presenciales diarios por parte de un equipo médico.
En los hospitales deben planificarse zonas fácilmente convertibles en áreas COVID-19, con separación del resto. Debe contratarse el suficiente personal sanitario y asegurar disponibilidad de camas. De igual modo, hay que asegurar el suministro de material de protección y test diagnósticos que sean de suficiente calidad.
Por último, hay que fomentar programas de formación en manejo y tratamiento de COVID-19, con criterios de seguimiento domiciliario; traslado a hospital; uso de corticoides, remdesivir e inmunomoduladores; prevención de sobreinfecciones bacterianas, etc. La formación online permite proporcionar muchos de esos conocimientos sin desplazamientos innecesarios y con fácil adaptación a horarios difíciles. Hay que fomentar que tanto las universidades públicas como las privadas, con el apoyo de la administración y de las empresas farmacéuticas, desarrollen programas formativos de excelencia.
2. Proteger a los más expuestos
El personal sanitario, los agentes del orden público (policías, etc.), los militares, el personal de limpieza, los trabajadores con exposición directa al cliente (cajeros, etc.) deben tener material suficiente de protección y utilizarlo debidamente.
Un 24 % de los casos confirmados de infección por SARS-CoV-2 hasta junio ocurrieron en personal sanitario, mayoritariamente médicos y enfermeras. A ello contribuyeron el alto riesgo de exposición y la carencia de material de protección (mascarillas, guantes, gorros y batas desechables). No podemos volver a encontrarnos sin ese material en los hospitales.
3. Proteger a los más vulnerables
Las personas con un mayor riesgo de desarrollar neumonía y formas graves de COVID-19 son los ancianos y pacientes con otras enfermedades crónicas (diabetes, obesidad, cáncer, etc). Más de un 75 % de los fallecidos por COVID-19 en España tenían más de 75 años. Este grupo debe ser especialmente protegido de la exposición al SARS-CoV-2.
Hay que procurar una medicalización suficiente de las residencias geriátricas y otras instituciones para discapacitados y otro tipo de personal dependiente (por ejemplo, enfermos mentales). Más de un 40 % de los fallecidos por COVID-19 en España vivían en residencias geriátricas o de discapacitados. Esos centros deben tener una asignación suficiente de personal sanitario y material de protección.
Además, pueden tomarse otras medidas, como la vacunación precoz frente a influenza A y B; y frente a neumococo, para reducir el riesgo de coinfecciones.
4. Educar en la responsabilidad personal del distanciamiento social
La transmisión del SARS-CoV-2 ocurre casi exclusivamente por vía aérea, sobre todo por proximidad con un infectado. El inóculo viral (dosis infectiva) determina el riesgo de infección y la gravedad de la enfermedad. Apenas hay evidencia de transmisión a partir del contacto con superficies u objetos potencialmente contaminados. Por tanto, hay que centrar el esfuerzo en vivir el distanciamiento social. Hay que hacer obligatorio el uso de mascarillas fuera del hogar y hay que suspender aglomeraciones de personas en espacios cerrados.
5. Unificar normativa: simple y para todo el país
La coordinación centralizada a nivel estatal es fundamental, para evitar mensajes e interpretaciones equívocos. No debe haber disparidad de criterios entre comunidades autónomas.
Hay que intensificar la identificación de casos positivos y proceder a su aislamiento y control médico. Por otro lado, hay que identificar a los contactos de riesgo, ponerlos en cuarentena y excluir el diagnóstico tan pronto como sea posible.
6. Facilitar test diagnósticos
Es una prioridad disponer de pruebas rápidas descreeningpara antígeno y anticuerpos del SARS-CoV-2. De forma ideal, esos test deberían poderse hacer en saliva y proporcionar el resultado en 10-15 minutos. Además, deberían estar a la venta en farmacias y poder hacerse por el propio paciente en caso de sospecha, tantas veces como fuera conveniente. Para evitar la dependencia de otros países y fiascos con compras de mala calidad, hay que ayudar a las empresas españolas de diagnóstico comprometidas en esta labor.
Un estudio de 37 personas con PCR+ pero asintomáticas ha revelado que casi todos los infectados desarrollan anticuerpos a las 2-3 semanas. Estudios en macacos han demostrado que se trata de inmunidad que protege de la reinfección. Sin embargo, a los 2-3 meses se reducen los títulos de anticuerpos y no se detectan en un 20% de los casos asintomáticos. Aunque eso no significa que desaparezca la protección, hay que confirmar si esos anticuerpos pueden evitar un nuevo contagio a más largo plazo (por ejemplo, al cabo de 2-3 años). Es posible que la protección disminuya con el tiempo, pero evite que se produzcan formas graves de COVID-19.
7. Impulsar la investigación española de antivirales
Este momento de crisis nos debe unir. Es un buen momento para el proteccionismo bueno. Hay que apoyar las iniciativas de nuestros compatriotas comprometidos con que salgamos adelante. Es del máximo interés financiar becas y ayudas a grupos de investigación y empresas españolas que desarrollan antivirales e inmunomoduladores, explorando nuevos fármacos, formas en aerosol, antivirales de liberación retardada, etc), tanto para el tratamiento como para la prevención. Como reza el tópico que los anglosajones dicen de los españoles: "somos un país con personas bien formadas y con ingenio, pero nos falta constancia y organización. Por eso, los españoles son valorados y triunfan sobre todo en el extranjero…".
En ausencia de una vacuna que confiera protección inmune, se están desarrollando antivirales de acción prolongada que pudieran actuar como "vacunas químicas". Siguiendo el modelo de la profilaxis pre-exposición (PreP) que se utiliza para prevenir el contagio del VIH, una alternativa atractiva para protegerse del coronavirus mientras no aparezca la vacuna protectora inmune podría ser la administración de antivirales de liberación prolongada.
De este modo, un grupo americano acaba de describir nanoformulaciones de cabotegravir, un antirretroviral que solo requiere una administración anual. Imaginemos que pudiera obtenerse una formulación equivalente para remdesivir u otro antiviral eficaz frente al SARS-CoV-2. En espera de una vacuna inmune, estos 'antivirales depot' podrían permitir la protección de las poblaciones más vulnerables frente a COVID-19.
* Vicente Soriano es investigador y profesor de la Facultad de Ciencias de la Salud y Centro Médico UNIR - Universidad Internacional de La Rioja.